【保存版】人工透析とは?人工透析治療や原因となる糖尿病、食事も解説
「人工透析がそろそろ必要かもと言われたが何から調べればよいかわからない」
「人工透析がいよいよ開始になるが不安でたまらない」
「家族が人工透析を開始するので情報が欲しい」
このようなお悩みを抱えていませんか?本記事では人工透析治療に関する内容をわかりやすく解説します。透析が必要になる原因や治療の種類、食事や運動、薬物療法について、さらには透析施設の選び方、透析患者の生活や日本や世界の透析患者事情などの幅広い情報をお伝えします。
すでに透析治療を受けている患者様だけでなく、これから透析を受ける方、ご家族のサポートをする方にとって役立つ内容を網羅しましたので、不安や疑問を少しでも軽減するお手伝いになれば幸いです。

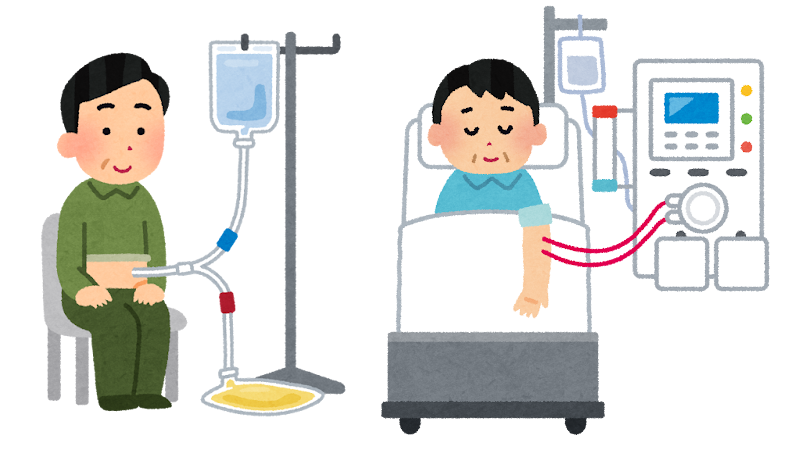
1.人工透析治療とは?
人工透析治療とは、腎臓の機能が著しく低下した際に、腎臓の代わりに体の中に溜まった余分な水分や尿毒素などを身体の外へと排出する治療法です。まずは人工透析治療の概要と種類、人工透析治療に欠かせないシャントについて説明します。
→ 人工透析治療がどのように生まれ、進化してきたか知りたい
人工透析治療の基本
人工透析治療は透析療法と呼ばれる治療法で、末期腎不全に対する治療手段です。日本では34万7,474人の透析患者がいます。(2022年12月31日時点)1)腎臓の機能を回復させたり、腎臓の悪くなった機能をすべて補ったりすることはできませんが、体の中に溜まった水分や電解質、老廃物を除去し(除水)、血液を浄化することができます。

人工透析は、以下の基準で導入されます。
- 腎臓の機能が低下し、10%以下になった場合
- 薬ではコントロールできない重度の尿毒症症状(吐き気、食欲減退)、重度のむくみ、心不全、高カリウム血症、血液が酸性に強く傾く症状がみられた場合
末期腎不全の選択肢は、人工透析治療のほかに腎移植もあります。腎移植は親族から提供された腎臓を移植する生体腎移植と、亡くなった方から提供された腎臓を移植するから献腎移植があります。腎臓の提供を受けることで、腎臓の機能の回復が期待できます。
ただし、日本での腎不全患者に占める腎移植の割合は約2%と世界に比べるとかなり低い水準です。3)2020年の腎移植件数は1,711人に比べて人工透析患者数は34万7,671人と圧倒的に人工透析を選択する方が多いのが現状です。(2020年末時点)4)
→ 人工透析治療の基本についての関連記事
【4ステップで分かる!】人工透析ってどんな治療なの?
透析開始の目安と知っておきたいこと
透析しないとどうなる?拒否はできるの?
人工透析の年齢制限について。何歳まで受けられる?
・1)わが国の慢性透析療法の現況(2022年12月31日現在)
・2)日本腎臓学会 腎不全 治療選択とその実際
・3)中井滋 透析医療の現状とこれから…日本と世界 日本透析医会雑誌 2023 38(1)
・4)わが国の慢性透析療法の現況(2020年12月31日現在)透析会誌2021 54(12):611~657
透析治療の種類
人工透析には血液透析と腹膜透析があります。血液透析と腹膜透析の特徴をそれぞれ見ていきましょう。
| 血液透析 | 腹膜透析 | |
|---|---|---|
| 治療方法 | 血液を身体の外に取り出して人工腎臓(ダイアライザー)に血液を通し、余分な尿毒素や水分を除去する | 自らの腹膜を利用して、余分な尿毒素や水分の除去を行う |
| 必要な手術 | シャント(バスキュラーアクセス)の作製 | 腹膜透析カテーテルの挿入 |
| 通院頻度 | 週に3回、1回4時間程度の治療 | 月に1~2回程度 |
| 透析場所 | 医療機関 | 自宅や職場など |
| メリット |
常に医療的ケアを受けられる 日本では選択している人が多い |
血液透析に比べて通院頻度や食事・水分の制限が血液透析に比べると少ないので生活の自由度が高い 穿刺の痛みがない |
| デメリット | 通院頻度が多く、食事・水分の制限も多い |
透析管理を自分や家族が行う必要がある 透析膜として腹膜を使用できるのが10年程度と限度がある |
| 起こりやすい問題 |
シャントのトラブル (閉塞・感染・出血・穿刺痛など)、血圧低下など |
カテーテルのトラブル(感染・異常)、腹膜炎のリスク、お腹が張るなど |
→ 血液透析と腹膜透析についての関連記事
さらに、血液透析には、血液透析(HD)、血液透析濾過(HDF)、血液濾過(HF)の種類があります。日本では、血液透析(HD)は約41.5%、血液透析濾過(HDF)は約55.1%、血液濾過(HF)は約0.1%の割合です。(2022年12月31日現在)1)
→ 血液浄化療法について、もっと詳しく知りたい
| 治療法 | 仕組み | 特徴 | |
|---|---|---|---|
|
血液透析 (HD) |
体外に取り出した血液を人工腎臓(ダイアライザー)に通し、半透膜を介して透析液と接触することで、血液中の老廃物や余分な水分を除去する | 拡散(濃度が高い方から低い方へと物質が移動する)の原理を利用 | 小さい分子の老廃物を除去するのには適していが、大きな分子の物質は効率的に除去しにくい |
|
血液濾過透析(HDF) |
ダイアライザーの膜に圧力をかけて血液透析の拡散に濾過を加えた方法 ・オフラインHDF:市販の専用透析液を用いる ・オンラインHDF:透析液を補液として使用する(大量の補液を使用でき、厳格な水質管理がされている) |
拡散+濾過 |
・比較的大きな物質の除去も行うことができる ・より多くの老廃物を除去できるので、かゆみや下肢のムズムズ感、骨・関節痛などの軽減が期待できる |
| 血液濾過 (HF) | 補充液を血液中に注入し、同量の水分や老廃物を濾過することで老廃物の除去と電解質の調整を行う | 濾過 | 血液透析に比べて、急激な血漿浸透圧の変化を伴わないため、眼圧や脳圧が高い場合や、循環動態が不安定な場合に選択される |
血液透析は週3日、1回約4時間が標準的な頻度・時間ですが、透析回数や1回の時間などによって長時間透析、頻回透析など、さまざまな種類があります。
→ 週3回の人工透析に関連する記事はこちら
週3回の人工透析患者、余命は何年くらい?
人工透析は週何回がベスト?標準の週3回から週2回に減らしたり、週4回に増やせる?
・長時間透析:
週18時間以上の透析です。週3日・1回6時間以上、隔日・1回5時間以上などのスケジュールで行います。
・頻回透析:
隔日・連日のスケジュールで透析をします。透析と透析の間が2日以上空かないので体調を維持しやすくなるメリットがあります。
・夜間透析:
夕方から夜にかけての夜間帯に行う透析です。17時ごろから21時ごろまでの時間帯で行われます。日中、働いている方でも、仕事や活動を優先しやすい透析です。
・オーバーナイト透析:
夜間睡眠中に行います。長時間かけて透析を行うので透析後の体調の変化が起こりにくく、就労しながらも続けやすい透析です。
・在宅血液透析:
自宅にて行う透析です。透析施設と同じ機器を置いて医師の指示のもとに自分で透析を行います。機器の管理や自己穿刺ができるなどの条件を満たす必要があります。5)
・セルフ透析:
新しい透析の形です。
・1)わが国の慢性透析療法の現況(2022年12月31日現在)
・2)日本腎臓学会 腎不全 治療選択とその実際
・5)全腎協 より長く、元気に生活できるさまざまな血液透析療法
透析シャントについて
血液透析にはシャントが欠かせません。シャントとは血液透析を行う際に動脈と静脈を接続して、静脈に血液を流す血管のことです。血液透析では1分間に約200mlの血液を体の外に取り出してダイアライザーに通して浄化した後、再び血液を戻さなければなりません。しかし、血管そのままでは血流量を確保できないため、動脈と静脈をつなぎ合わせて太い静脈にして、血液の出入り口となるシャントを手術で作成します。

シャントには皮膚の下に作成する内シャントと体の外に作成する外シャントがあります。
・外シャント
人工的な血管の先端を動脈と静脈につなぐ方法です。体の外に人工血管が出ている状態のため、詰まりやすく、感染しやすいので現在ではほとんど選択されていません。
・内シャント
自分の動脈と静脈をつなぎ合わせる方法(AVF)と人工血管を使う方法(AVG)があります。シャントの手術は局所麻酔下で行われ、手術してすぐに穿刺はできません。シャントを作成してから穿刺ができるまでに2~4週間程度かかります。
AVGは自分の血管が細かったり、詰まっていたりして使えない場合に選択されます。人工血管のため、感染や閉塞のリスクが高く、AVFよりも寿命は短くなります。
→ 透析シャントについて詳しく知りたい
透析シャント手術とは?費用や入院期間、手術後の注意点について
透析患者でも意外に知らないシャントの種類~自己血管と人工血管~
シャントは血液透析のたびに穿刺をして使用する大事な血管です。シャントに力がかかると損傷する場合があるだけでなく、衛生的に管理しなければ感染リスクもあり、閉塞、狭窄などのトラブルも起こり得ます。シャントを長持ちさせるために次の点に注意しましょう。
- シャントの腕に荷物をかけない
- シャントの腕で血圧測定をしない
- シャントの腕で採決をしない
- シャントの腕に腕時計をつけない
- 毎日朝夕シャントの音を確認する
- 透析日は浴槽につからない
- シャントの腕をごしごしこすらない
- 穿刺部やシャントの腕に異変があればすぐに主治医に連絡する
→ シャントについてはこちらの関連記事でも詳しく解説
【要チェック】シャントの正しい管理方法まとめ
シャントを長持ちさせるために知っておきたいシャントマッサージ
【必読】シャントの合併症の種類と対処法
2.人工透析患者に関連のある病気
人工透析が必要になる原因疾患や人工透析による合併症について説明します。

人工透析が必要になる原因の病気
腎臓の機能が悪くなる腎不全の状態になると人工透析が必要になります。透析を導入する原因となる病気で多いのは糖尿病性腎症、慢性糸球体腎炎、腎硬化症、多発性嚢胞腎などです。
・糖尿病性腎症
人工透析が必要になる原疾患で最も多いのが糖尿病性腎症です。(2022年12月31日時点)1)糖尿病で高血糖の状態が長く続くと、全身の細い血管が傷んで血管が詰まります。
腎臓の糸球体にある細い血管が詰まって糸球体の機能が損なわれると、血液中のたんぱく質(アルブミン)が尿へと漏れ出ます。次第に血圧が上昇して血管が傷つき、腎臓の状態が悪化する悪循環に陥る病気です。
初期はほとんど自覚症状がありませんが、進行すると、むくみ・息切れ、食欲低下がみられ、易疲労感、嘔吐、筋肉や骨の痛み、腹痛、発熱などが現れます。むくみや息切れがみられる状態まで進行すると、回復は難しいため、予防と早期発見が重要です。
・慢性糸球体腎炎
腎臓の糸球体炎症を起こし、たんぱく尿や血尿が長期間にわたってみられる状態です。糸球体腎炎を起こす病気にはIgA腎症などがあります。IgA腎症は自覚症状がほとんどなく、健診などでたまたま見つかる場合が多い病気です。免疫が関係しているとされていますが病因は不明で、食事療養や薬物療法を行います。
・腎硬化症
高血圧が長く続くことで腎臓の動脈が動脈硬化を起こし、腎臓の機能が低下していく病気です。以前は高齢者に多い病気でしたが、若い世代でもみられるようになっています。治療と予防には血圧コントロールが重要です。
・多発性嚢胞腎
腎臓に水のたまった袋がたくさんできて、腎臓の機能が低下する遺伝性の病気です。初期は無症状で、嚢胞が増えるとお腹の張りや血尿がみられることがあります。高血圧や肥満は病気の進行に関わるため、コントロールが必要です。
透析患者の合併症
透析患者では透析中や長期の透析によって合併症がみられます。透析患者の死亡原因は、多い順に感染症、心不全、悪性腫瘍、悪液質・尿毒症・老衰等、脳血管障害です。(2022年12月31日時点)透析患者のおもな合併症について説明します。
・心血管障害・脳血管障害
透析患者の死亡原因の心不全、心筋梗塞、脳血管障害を合わせると29.6%を占め、最も多い死亡原因となります。もともと動脈硬化が進行している状態であるため、全身の血管が詰まりやすく、もろい状態であり、さらに体に水分が溜まることで心臓に負担もかかります。
→ 脳梗塞・心臓病の詳しい解説はこちらを参照
・腎性貧血
腎不全により腎臓から分泌される造血ホルモンのエリスロポエチンが減少し、赤血球が十分に作られなくなることで起こる貧血です。尿毒素の増加による出血傾向や赤血球の寿命が短くなることも貧血の原因となります。易疲労感、手足のだるさ、労作時の息切れや動悸などがみられます。
・感染症
透析患者は抵抗力が低下しているため、感染症にかかるリスクが高い状態です。具体的には、シャント感染や尿路感染、肺炎、結核などにかかる可能性があります。
・高血圧・低血圧
透析患者の多くは高血圧を抱えています。水分や塩分の摂り過ぎで体に水分が溜まると血圧が高くなります。また、透析中には体から水分を除去することで血液の量が減り、血圧が下がりやすくなります。長期間の透析で慢性的な低血圧がみられる場合もあります。とくに心機能の低下があると透析中の低血圧が起こりやすくなります。
→ 血圧についてはこちらの記事もご参照ください
・慢性腎臓病に対する骨ミネラル代謝異常
腎臓は、体内のカルシウムやリンのバランスを調整し、ビタミンDを活性化する働きがあります。しかし、腎不全になると、これらの機能が低下し、カルシウムやリンの代謝が乱れ、骨がもろくなる、変形する、痛みを伴うなどの症状が現れます。
・二次性副甲状腺機能亢進症
腎不全により、腎臓が十分にリンを排泄できなくなると、高リン血症が発生して血中カルシウム濃度が低下します。少なくなった血中カルシウムを補おうとし、副甲状腺が副甲状腺ホルモン(PTH)を過剰に分泌することで、骨からカルシウムが減って骨がもろくなり、骨折しやすくなります。
・透析アミロイドーシス
透析によって全身にアミロイドという物質が全身の骨や関節に沈着し、痛みや運動の制限が起こります。6)
3.人工透析患者と食事
人工透析患者にとって食事療法は治療の一環です。適切なエネルギーとタンパク質量をとり、塩分や水分、カリウム、リンは控えて栄養バランスのよい食事をすることが大切です。ここでは、透析患者の食事摂取基準と食事のポイント、外食時のポイントについて説明します。

食事療法について
腎不全で人工透析を受けていても食事療法は必要です。人工透析は腎臓の機能を完全に補えるわけではありません。毎日の生活で腎臓に負担をかけない食事をとることも大切です。
血液透析患者(週3回)の食事摂取基準は以下のとおりです。個人の状態によって、適宜調整されます。
- 適正なエネルギー摂取:エネルギー 30~35kcal/kg(標準体重BMI=22を用いる)
- 適正なタンパク質量の摂取 :0.9~1.2 g/kg(標準体重BMI=22を用いる)
- 食塩:6g未満
- 水分:できるだけ少ない量
- カリウム:2,000 mg 以下
- リン:たんぱく質(g)×15 mg以下 7)
食事療法ではすべてを制限するわけではありません。必要な栄養素はしっかりと摂り、制限すべき栄養素は控え、栄養バランスよく食べることが大切です。食事では次のポイントをおさえましょう。
- 食事療法について理解を深める(自分の状態に合った必要な栄養素、制限すべき栄養素を知る)
- エネルギー、たんぱく質は適正量をとる
- 食べ過ぎない
- 薄味を心がける
- 麺類のつゆや汁ものは避ける
- 調味料はかけずにつける
- 香辛料を活用する
- 食物繊維をとる
- 甘いもの・アルコールは控える 8)
→ 透析患者さんの食事についてはこちらを参照
【保存版】透析患者が食べてはいけないもの一覧表
食事も治療のひとつ!透析治療と食事で気をつけるべき4つのポイント
→ 飲み物についての記事はこちら
【飲み物も重要】透析患者さんが飲み物を選ぶ際に知っておきたいポイント
コーヒーは飲んでも大丈夫?透析とカフェインの関係
透析患者さんは栄養ドリンクにも要注意?知っておきたい飲み物のこと
お酒は飲んでも大丈夫?透析患者さんとアルコールの関係
透析患者の外食
外食は食事を楽しむ機会でもありますが、食事療法が必要な透析患者にとっては、少し工夫が必要です。自分で調理するのとは異なり、外食では味付けや食材を一から選ぶことはできません。外食を楽しみながら食事療法を行うためのポイントを紹介します。

- 丼ものや麺類よりも、定食のように主食・主菜・副菜などのあるメニューを選ぶ
- 汁物は具材のみ食べて汁は残す
- 漬物は少量を意識する
- しょうゆやソースなどの調味料はなるべく使わず、レモンや酢などの酸味やからし、ワサビなどの香辛料を活用する
- ハム、ウインナー、ベーコンなどの加工品は避ける
- 外食以外の食事で統制するなど、1日全体の食事の栄養素を考えてとる
- 服用している薬は外食時も持参して決められたとおりに服用する 6)
→ 外食時には透析食を提供するレストランの利用も検討してみましょう
→ 宅配サービスについてはこちらも参考にしてください
・7)慢性透析患者の食事療法基準 日本透析医学会学術委員会ガイドライン作成小委員会栄養問題検討ワーキンググループ 透析会誌47( 5 ):287~291,2014
・8)国立循環器病研究センター 食事療法について
4.人工透析患者と運動
以前は、人工透析患者は安静に過ごした方がよいとされていましたが、以下の理由でリハビリテーションが透析中に導入されています。透析患者の運動については昔の常識とはかなり違うため、新しい知識を身につけてください。

- 体力や筋力をつけて生活の質(QOL)の向上を図る
- 血流増加、血管拡大による透析効率の改善
- 血圧低下の予防・足のこむら返りの予防
- 死亡率の低減 9)10)
→ 透析患者の運動の今昔はこちらで解説しています
透析施設では透析中にベッドに寝たままで行える有酸素運動やレジスタンス運動が導入されています。腕には透析チューブが付いているため、足を動かす運動が中心です。患者の筋力や体力に合わせてセラバンドや重錘で負荷を調整して行われています。
- 足首を反らす・伸ばす運動(足関節の底背屈運動)
- 膝を伸ばして保持する
- エルゴメーター(自転車こぎ)
- お尻上げ
- 股関節外転(足を外に開く)運動
- 股関節屈曲(膝を胸に近づける)運動 9)10)
透析患者が自分で取り組む運動としては有酸素運動とレジスタンス運動が推奨されています。ただし、個人によって運動の禁忌や制限もあるので、主治医に運動を行ってもよいか、運動の内容や頻度、強度を確認しましょう。
| 有酸素運動 |
中強度(ややきついと感じる程度) 週3~5日、1日20~60分 ウォーキング、サイクリング、水泳 など |
|---|---|
| レジスタンス運動 |
週2~3日、10~15回1セットを体の状態に合わせたセット回数 スクワット、踵上げ、足上げなど |
・9)吉村司ほか 透析中運動療法の有効性と運動継続率の検討 透析会誌50(10):615~620,2017
・10)新堀有佳ほか 当院で立案したセルフエクササイズ形式の透析中の運動療法の効果 透析会誌47(10):599~606,2014
・11)伊藤修 腎臓リハビリテーション Jpn J Rehabil Med
2017;54:788-7924
5.人工透析患者とご家族のストレス
人工透析患者は透析治療による生活の制限や病気・治療による身体的な負担、心理的な負担などのストレスも伴います。透析の導入期および、長期間に渡って透析を受けている患者や透析患者の家族におけるストレスについて説明します。また、ストレスへの対策についてもお伝えします。

透析導入期に透析患者が受けるストレス
透析導入期において、患者が抱えるストレスは非常に大きく、多岐にわたります。透析治療は突然始まるものではなく、医師から「そろそろ透析が必要だ」と言われてから始まるまでに時間があります。その間、患者は自分の今までの生活が失われてしまうような喪失感を憶える場合や、不安や抑うつの状態に陥ったり、どうしてこのような状態になったのかという後悔の念を抱えたりする場合もあるでしょう。
- 自分の体が、透析が必要なほどに悪化していることへのショック
- 今後の食事制限や定期的な通院に対する不安や悲観
- 腎移植を受けない限り、透析が一生続くという現実に対する絶望
- 治療や透析施設の選択肢の多さに対する不安や混乱
- 仕事や家事・育児などの社会生活の調整が負担
- 透析治療を自分が受けることによって家族にかかる負担を考えての心配 12)13)
→ これから透析治療を受ける方とご家族様はぜひ参考にしてください
長期間にわたる透析治療で透析患者にかかるストレス
一方、透析治療が長期間にわたった場合の患者が受けるストレスとして、次の心理が考えられるでしょう。
- 透析治療での体調の変動によるストレス
- 腎臓の機能低下や合併症によって体にかかる負担
- 食事制限や週3日・1回約4時間の通院に伴う生活の制限による心理的ストレス
- 生活の制限により社会参加の機会が少なくなることへの孤独感
- 仕事や家庭での役割などの変化による喪失感
- 穿刺の痛みに対するストレス
- 家族や医療者との関係におけるストレス 12)13)
ストレスとの付き合い方
透析患者のストレスへの対処法による生活の質(QOL)への影響を調査した研究では、QOLが高かった患者はストレスに対して前向きな捉え方や計画を立てるなどの建設的な対応をとりやすいという結果がみられています。反対にQOLの低い患者では放棄や諦め、責任転嫁など、現実と向き合うことを避けるような対応をとる傾向があることがみられました。
簡単に受け入れられることではありませんが、ストレスと向き合い、計画的に対処すること、また、透析治療の悪い面だけでなく良い面にも目を向けることが、QOLを高める一歩となるでしょう。14)
腎臓病患者・透析患者の会「腎友会」では患者同士の交流会や学習会の開催などを行っています。情報の共有や悩みの相談、体験談を聞く場として活用されており、透析患者やそのご家族にとって心強いサポートとなるでしょう。
透析患者の家族が受けるストレス
また、透析患者本人だけでなく、透析患者の家族のストレスも見逃せません。たとえば、次のようなことが考えられます。
- 患者中心の生活への変化でかかる制限や負担
- 食事管理の負担
- 透析施設までの送迎の負担
- 患者や家族の加齢に伴う疲労やストレス 12)13)
透析治療中に何をしてよいかわからない、イライラするという悩みを抱える方もいらっしゃるでしょう。透析中のおすすめの過ごし方やイライラしたときの対処法はこちらの記事で詳しく解説しています。
・12)坂本洋子 透析開始から終了までの看護透析患者の精神・心理 腎不全看護 日本腎不全看護学会第23回教育セミナー
・13)腎臓サポート協会 腎臓病なんでもサイト 透析導入期のストレスを乗り越えるために
・14)浅田有希 血液透析患者におけるSOCの違いによるQOLおよびストレス対処方略の比較 日本看護研究学会雑誌 Vol. 41 No. 4 2018
6.人工透析患者と薬物療法
腎不全は人工透析のみで治療するのではなく、食事療法、運動療法、薬物療法も組み合わせて行われます。透析患者には高血圧や糖尿病、脂質異常症などの病気を抱える患者も多くいます。それらの病気の治療薬や腎臓の機能低下によりみられる症状の治療薬などを使います。15)

・高血圧に対する降圧薬
腎臓の機能が低下すると高血圧になり、高血圧になると腎臓の機能が低下する悪循環に陥るため、降圧薬による高血圧の治療を行います。高血圧やむくみの治療には利尿薬も用いられます。
・糖尿病の治療薬
糖尿病性腎症は透析を導入する原因疾患として最も多く(2022年末現在)、透析患者の平均余命を縮める要因ともなります。糖尿病の治療薬としてはインスリンのはたらきを良くする薬やインスリンそのものを補う薬を用います。
・脂質異常症の治療薬
血液中のLDLコレステロールや中性脂肪が多くなる脂質異常症を合併している場合はLDLコレステロールや中性脂肪を下げる薬が用いられます。
・高尿酸血症の治療薬
腎機能の低下により、尿酸が溜まって高尿酸血症がみられる場合は、尿酸の排せつを促す薬と尿酸の産生を抑える薬を使います。
・腎性貧血の治療薬
腎臓の機能が低下すると赤血球をつくるホルモンがつくられなくなり、腎性貧血になります。放置していると心臓に負担がかかって心不全になる場合もあるため、赤血球の産生を促す薬や造血ホルモン剤の注射薬、鉄剤などが使われます。
・腎臓を保護する薬
糖尿病治療薬として用いられるSGLT2阻害薬は腎臓の機能を保護する作用があるため使用される場合があります。
・骨・ミネラル代謝異常の治療薬
腎臓の機能が低下すると、リンやカルシウムのバランスが崩れ、副甲状腺ホルモンが過剰に分泌されて骨がもろくなったり、血管が石灰化したりします。これらの症状の治療や予防として、リンを体外に排出するリン吸着薬や、副甲状腺ホルモンの分泌を抑える活性型ビタミンD3製剤が用いられます。
・代謝性アシドーシスを治療薬
腎機能が低下すると、身体が酸性に傾きやすくなるため、治療薬として重曹が用いられます。
・高カリウム血症の治療薬
腎機能が低下して血中カリウムが過剰になった場合に体外にカリウムを排泄するカリウム吸着薬を使います。
・尿毒症の治療薬
尿毒素が溜まると吐き気や倦怠感など尿毒症の症状が現れます。治療には体外に尿毒素を排出する吸着炭が用いられます。
・低血圧の治療薬
透析中の低血圧や常時低血圧がみられる場合には昇圧剤が用いられます。
・抗凝固薬
人工透析を受ける患者さんは身体から血液を取り出した際に血液が固まらないように抗凝固薬が使われます。
7.人工透析患者と透析施設
人工透析患者にとって、透析施設は週に3日以上通い、半日間過ごす場所になります。そのため、さまざまな視点を持って施設を選択することが大切です。透析施設の選び方のポイントと、東京都の透析施設・透析クリニック情報をお伝えします。
透析施設の選び方
週3日以上、1回4時間以上過ごす場所であり、この先長く付き合っていく施設です。透析施設を選ぶ際には通いやすさ、施設の設備などのハード面のチェックはもちろん、施設の理念やスタッフの対応、医師の会心の頻度や定期的な検査の有無などのソフト面もチェックしておくことが大切です。
リハビリテーションやフットケアなどを希望している場合は受けられるかどうかを確認しましょう。
昨今は、ホームページでも施設の情報収集ができますが、文字や写真を見るだけでは伝わらない、実際に見ると異なる情報もあります。WEBの情報はあくまで事前情報として使用し、透析施設に足を運び、見学することをおすすめします。
可能であるならば、家族などの自分以外の人と一緒に行き、客観的な意見や評価を参考にすると、自分では気づかなかった点やいろいろな側面から検討できるでしょう。
選ぶ際には次のポイントをチェックしてみましょう。
- 希望の透析治療に対応しているか
- 希望の時間帯に透析を受けられるか
- 通いやすいか
- スタッフの印象はよいか
- 医師の診察や回診の頻度は納得いく体制か
- 合併症予防の検査体制が整っているか
- リハビリテーション、フットケア、送迎サービス、食事提供などの希望するケアを受けられるか
- 透析室やベッド、お手洗いた更衣室は快適に過ごせそうか
- ほかの透析患者との交流はあるか
8.東京都の透析施設
東京都には多くの透析施設があり、それぞれの施設ごとに特色があります。東京都の区ごとに透析施設情報をまとめました。ご自宅や職場から通いやすい区の透析施設情報をご確認ください。
住所・電話番号・診療時間・休診日・ホームページのURLといった基本情報に加えて、各透析施設の交通機関でのアクセス情報や施設の特徴的な設備や取り組み、サービスなどをまとめています。雰囲気や外観・内装、コンセプトや理念なども確認できるため、実際に通うイメージがつきやすくなるでしょう。あいうえお順に区名が並んでいますので、ぜひ、以下の各区の透析施設情報からお探しの区を選び、ご自身に合った透析施設を見つけてください。
あ
か
さ
た
な
は
ま
9.人工透析患者と生活
透析治療を受けながらでも、充実した生活を送ることは可能です。事前の準備と透析治療の手配を行えば、旅行や出張も可能です。趣味を通じた心のリフレッシュは、治療を前向きに続けるためのエネルギーともなるでしょう。旅行や出張時に透析を受ける際の手順と、趣味の楽しみ方について紹介しています。

旅行・出張透析
人工透析患者でも旅行を楽しめ、出張に行くことも可能です。旅行や出張で自宅から離れた場所で過ごす場合もいつも通りの食事療法を続け、透析治療を受けましょう。旅行・出張透析の際の流れは以下のとおりです。
1.旅行や出張の予定が入り次第、主治医に相談する
旅行や出張の話が出たら、日程がはっきりと決まっていなくても、まずは主治医に相談しましょう。必要な書類は作成に数週間かかる場合もあります。何日前までに依頼すればよいかを確認しましょう。出張・旅行透析時の疑問点や不明点なども先に確認しておくと、前もって準備や情報収集を行えるのでおすすめです。
2.透析の日時を調整する
旅行・出張先での透析スケジュールを決めます。透析治療を受ける日が空きすぎないように主治医に確認しながら予定を組みましょう。
3.透析施設を見つける
主旅行・透析先の地域名と「出張透析、旅行透析、臨時透析」などで検索して、透析施設の情報を得ましょう。施設の設備や対応に加え、希望の透析方法や透析時間を選択できるかも確認しましょう。アクセス手段とアクセスのしやすさも確認しておくのがおすすめです。
ホームページの情報からだけでは伝わらない場合もありますので、直接施設に電話するなどして問い合わせ、必要書類や持ち物を聞いておきましょう。
4.透析施設の予約を取り、必要書類を準備する
旅行・出張先の透析施設に予約を入れ、主治医に紹介状や治療データの準備をお願いしましょう。旅行・出張先の透析施設の指示に従い、情報を送ります。現地でスムーズな治療が受けられるようにしっかりと準備しましょう。
→ 人気の沖縄への旅行・出張の際にはこちらの記事もお役立てください
透析患者と趣味
透析治療を受けていても、趣味を楽しむことは生活の質を維持し、健康的な生活を送るために大変重要です。読書や映画鑑賞といったインドアの趣味だけでなく、体力や健康状態に応じて、アウトドアの趣味やテーマパーク、温泉やサウナを楽しむことも可能です。
透析を受けている方の中には、マラソンやゴルフ、山登りを楽しんでいる方もいます。好きな趣味に打ち込み、身体を動かすことは心身のリフレッシュにも役立ちます。主治医と相談の上、適切な準備を行い、安全に取り組みましょう。
→ 透析しながら運動にチャレンジしたい方へ
フルマラソンを走りきる透析患者も?マラソンに挑戦する前に読む記事
透析患者だってゴルフしたい!メリットと注意点を解説します
透析患者だって登山したい!なんと富士山に登った人もいます
→ 透析患者の旅行や娯楽についての関連記事
透析患者だって東京ディズニーランドを楽しみたい!2つの障がい者向けサービスとは?
透析患者だってUSJ(ユニバーサル・スタジオ・ジャパン)を楽しみたい!
透析患者もクルーズ船で旅に出よう!日本初の透析クルーズがいよいよ実現?
透析患者が温泉旅行前に調べておきたい5つのこと
透析患者だってサウナを楽しみたい!でも、NG行動を知っておこう
→ 一度は見ておきたいオススメの書籍・Youtube・ブログ
透析患者のいる家族に読んでほしいオススメ書籍5選
透析患者に読んでほしいオススメ本5選
透析患者や家族にオススメするYouTubeチャンネル
透析患者の体験談が読めるブログを大紹介
→ 透析生活をサポートするアプリや便利グッズ
透析患者と医療費
週に3日間行う人工透析の治療費用がどれくらいかかるのか気になる方も多いでしょう。1ヶ月の治療費は、血液透析で約40万円、腹膜透析では約30~50万円と言われています。決して安くはない金額ですが、実際の支払い月1~2万円ですみます。透析治療にかかる費用を軽減するための医療費助成制度がありますので、うまく活用しましょう。
特定疾病療養費制度
慢性腎不全による人工透析患者全員が対象となる制度です。高額療養費制度の特例が適用され、自己負担額が軽減されます。制度を利用するためには、「特定疾病療養受給者証」の取得が必要ですので、申請方法や手続きは、各自治体の窓口で相談、手続きしておきましょう。
身体障害者手帳による医療費助成
条件を満たすと、腎臓機能障害者として身体障害者手帳を取得できます。身体障害者手帳の等級によって、医療費助成や福祉サービスを受けられます。身体障害者手帳を持っている方で自立支援医療の対象となる場合もあります。
注意点と手続きのポイント
透析患者向けの医療費助成は、対象や内容が自治体によって異なることが多いです。また、自己負担額も所得によって変わるため、申請時には必ずお住まいの自治体で詳しい説明を受けるようにしましょう。
→ 透析治療の医療費について解説
【障害者手帳で医療費を免除】人工透析と福祉サービス・障害年金を受ける流れ
透析治療に活用できるマル長(特定疾病療養受領証)について
10.人工透析と世界・日本の動向
人工透析は、腎不全で腎機能が著しく悪くなった場合の腎代替え療法として多くの人々が受けています。世界と日本の透析患者数や日本の透析患者の寿命について、詳しくみていきましょう。
世界と日本の透析患者数
世界では2016年時点で人工透析患者数は血液透析265万人、腹膜透析34万人となっています。透析患者数の国別でみると、中国、アメリカに次ぎ、日本は3位です。最近では、とくに、新興工業国や発展途上国での透析患者数が増加しています。13)
日本の透析患者数は2021年末の約34万9,700人をピークに、2022年末には減少しました。しかし、世界的には2030年までに人工透析、腎移植が必要となる患者は540万人にのぼると推測されています。16)
→ 世界・日本の透析患者数についての関連記事
日本国内と世界の透析患者数の推移とこれから
世界一はどこ?国別の透析患者数を調べてみた
日本一はどこ?都道府県別の透析患者数を調べてみた
透析患者の寿命について
透析患者の寿命についてみていきましょう。透析患者の平均余命(2020年1年間のデータ)と日本人の平均余命(令和2年簡易生命表)を比較したデータは以下のとおりです。
比較すると、日本人の平均余命に比べて透析患者の平均余命は短く、年齢が上がるとその差が大きくなっています。50歳以上では透析患者の平均余命は日本人の平均余命の約半分となっています。
| 透析患者の平均余命 | 日本人の平均余命 | |||
|---|---|---|---|---|
| 年齢 | 男性 | 女性 | 男性 | 女性 |
| 30歳 | 30.8年 | 32.6年 | 52.25年 | 58.20年 |
| 40歳 | 24.0年 | 26.0年 | 42.57年 | 48.40年 |
| 50歳 | 17.4年 | 19.8年 | 33.12年 | 38.78年 |
| 60歳 | 12.3年 | 14.3年 | 24.21年 | 29.46年 |
| 70歳 | 7.9年 | 9.3年 | 16.18年 | 20.49年 |
(出典:わが国の慢性透析療法の現況(2021年12月31日現在)17)、令和2年簡易生命表の概況18)より筆者作成)
また、糖尿病の透析患者と、糖尿病でない透析患者の平均余命を比較したデータは以下のとおりです。糖尿病有の透析患者は糖尿病のない透析患者よりも平均余命が短く、とくに若い世代の30歳~50歳では60歳~70歳に比較するとより平均余命が短くなっています。
| 糖尿病あり透析患者の平均余命 | 糖尿病なし透析患者の平均余命 | |||
|---|---|---|---|---|
| 年齢 | 男性 | 女性 | 男性 | 女性 |
| 30歳 | 29.9年 | 30.3年 | 32.8年 | 34.3年 |
| 40歳 | 21.3年 | 22.9年 | 26.5年 | 27.9年 |
| 50歳 | 15.8年 | 16.6年 | 19.2年 | 21.8年 |
| 60歳 | 11.2年 | 12.2年 | 13.4年 | 15.5年 |
| 70歳 | 7.1年 | 8.0年 | 8.6年 | 10.0年 |
以上のデータから透析患者は健康な人と比べて寿命が短く、糖尿病があるとより短くなると言えます。
→ 透析患者の寿命について
平均寿命が日本人の平均と比べて短い透析患者が長生きするためにできることについてはこちらをご参照ください。
11.人工透析まとめ
人工透析は、腎不全による低下した腎機能を補うために行う治療です。透析治療が必要だと言われた方や、すでに治療を受けている方は、透析やその後の生活についてしっかりと理解しておくことが大切です。
透析の種類やシャントの注意点、透析が必要となる病気や合併症、さらには食事や運動、薬物療法、ストレスへの対処法、透析施設の選び方など、透析患者の生活についてさまざまな側面を知っておきましょう。
いざというときに知識があるのとないのとでは、心の余裕がまったく違います。こちらもぜひご一読ください。
本記事が、透析治療を受ける方やそのご家族にとって、日々の生活をサポートする一助となれば幸いです。
※コラムに関する個別のご質問には応じておりません。また、当院以外の施設の紹介もできかねます。恐れ入りますが、ご了承ください。
※当ブログの記載内容によって被った損害・損失については一切の責任を負いかねます。ご了承ください。